Przez dysfunkcję stawu biodrowego rozumiemy ograniczenie zakresu ruchu w stawie biodrowym pochodzenia wewnątrzstawowego, tj. zaburzenie gry stawowej bez jakichkolwiek istotnych uszkodzeń strukturalnych stawu (zbliznowaceń torebki stawowej, uszkodzeń obrąbka stawowego panewki, uszkodzeń chrząstki stawowej itp.). W tradycji osteopatycznej opisywane są dysfunkcje stawu biodrowego w rotacji wewnętrznej, zewnętrznej, przywiedzeniu, odwiedzeniu, zgięciu i wyproście w zależności od utraconego kierunku ruchu i proponowane są manipulacje stawu uwalniające restrykcję ruchu [7].
W praktyce klinicznej trudno obronić tezę o wewnątrzstawowym pochodzeniu tych restrykcji, gdyż bardzo rzadko, stosując pojedynczą manipulację stawu biodrowego, udaje się trwale uzyskać istotną poprawę zakresu ruchu. Wydaje się więc, że dysfunkcje stawu biodrowego należałoby traktować jako echo procesów zachodzących dookoła niego, czasem odległych, niekoniecznie związanych z uszkodzeniem strukturalnym. Oto kilka przykładów.
Dysfunkcja stawu biodrowego z ograniczeniem wyprostu (dysfunkcja zgięciowa) może pochodzić z przykurczu mięśnia biodrowo-lędźwiowego, zrostów powięzi mięśnia biodrowego z kątnicą, kompresji hipertonicznej przepony na część wstępującą jelita grubego, dysfunkcji stawu SI w rotacji przedniej talerza biodrowego, często z nutacją kości krzyżowej po tej samej stronie i zwiększonym napięciem więzadła pachwinowego na skutek otwarcia talerza biodrowego (pozycja outflare).
Dysfunkcja stawu biodrowego z ograniczeniem rotacji wewnętrznej (dysfunkcja w rotacji zewnętrznej) może być konsekwencją przykurczu mięśni rotatorów, głównie mięśnia gruszkowatego. Bardzo często jest powiązana z osłabieniem mięśni pośladkowych, zwłaszcza przedniego aktonu mięśnia pośladkowego średniego (najsilniejszy rotator wewnętrzny w pozycji zgięciowej stawu), przednią rotacją talerza biodrowego z nadmiernym pokryciem głowy kości udowej przez panewkę od przodu, np. w przypadku skrócenia kończyny i kompensacyjnej przedniej rotacji miednicy po stronie skrócenia.
Dysfunkcja z ograniczeniem odwodzenia (dysfunkcja w przywiedzeniu) może być wynikiem wzmożonego napięcia i przykurczu mięśni przywodzicieli, grzebieniowego, a w pozycji wyprostnej biodra – nawet mięśnia smukłego. Przyczyną może być podprogowe drażnienie nerwu zasłonowego poprzez patologie narządów miednicy mniejszej, powodujące jego sensytyzację i przesterowanie napięcia mięśni przywodzicieli.
Dysfunkcja z ograniczeniem przywodzenia (dysfunkcja w odwiedzeniu) może wynikać ze wzmożonego napięcia i przykurczu mięśni pośladkowych, głównie średniego i mniejszego, a także skrócenia i zbliznowaceń mięśnia napinacza powięzi szerokiej i samej powięzi, co objawia się pozytywnym testem Obera. Przyczyną może być przewlekły zespół ciasnoty przedziałów powięziowych obejmujący mięśnie pośladkowe (najczęściej na tle dyskopatii lędźwiowej), prowadzący nawet do zwłóknień śródmięśniowych, ale również jatrogenne urazy mięśniowe spowodowane licznymi zabiegami igłoterapii.
Wady wrodzone i rozwojowe
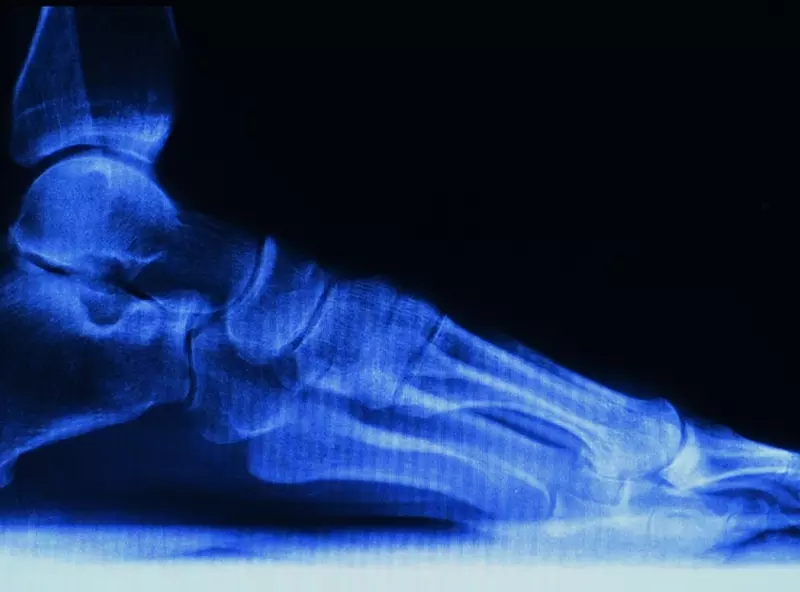
Dysplazja stawu biodrowego
Wada polegająca na nieprawidłowym rozwoju stawu biodrowego w jego wszystkich komponentach. W zależności od fazy, w której doszło do zatrzymania lub wypaczenia prawidłowego wzorca rozwoju u noworodka, można stwierdzić: wrodzone zwichnięcie, wrodzone podwichnięcie stawu lub tylko jego niestabilność wynikającą z deformacji panewki i bliższego końca kości udowej. W przebiegu deformacji dochodzi do spłaszczenia panewki, pogrubienia jej dna kostnego i zarastania jamy stawowej tkanką miękką, ustawienia jej pod zbyt stromym kątem z nasiloną antewersją i deficytem pokrycia głowy kości udowej. Powoduje to brak prawidłowej matrycy dla rozwijającego się bliższego końca kości udowej, a więc zwiększenie kąta szyjkowo-trzonowego i antewersji szyjki kości udowej, co jeszcze bardziej decentruje staw. Jeżeli nie dojdzie do scentrowania stawu poprzez postępowanie lecznicze, nieodwracalnie ulega on zniszczeniu.
W zależności od wieku dziecka pojawiają się różne objawy i zmienia się obraz kliniczny. W fazie noworodkowej rozpoznanie wady opiera się na wykryciu objawów niestabilności biodra (objaw Ortolaniego i Barlowa) lub wykryciu wrodzonego zwichnięcia (dodatni objaw kolankowy ze skróceniem kończyny, przerwanie linii Rosera-Nelatona). Jeżeli nie doszło do zwichnięcia, objawy niestabilności w ciągu kilku tygodni zanikają i pozostaje ograniczenie odwodzenia ze zwiększoną rotacją wewnętrzną po stronie dysplazji i spłyceniem fałdu pośladk...