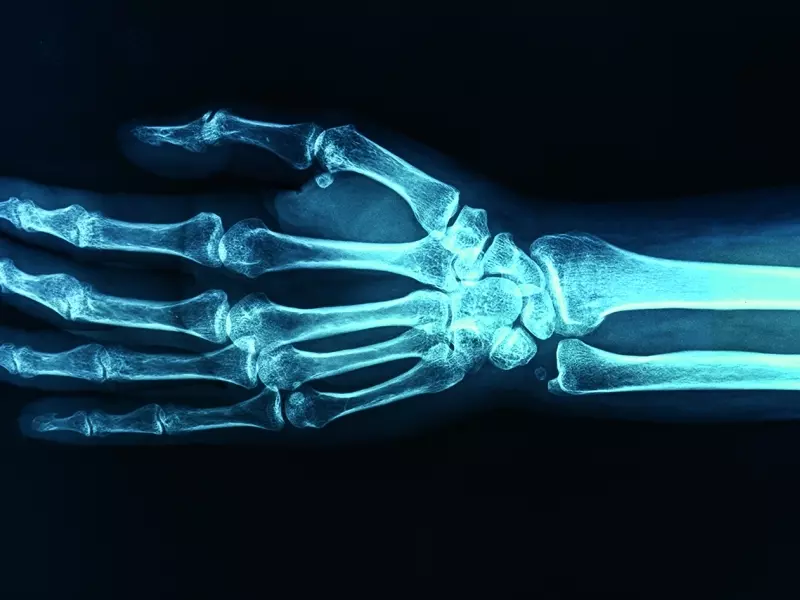
Zespół cieśni nadgarstka jest neuropatią uciskową i dotyczy nerwu pośrodkowego. Dotyka głównie kobiet po 50. roku życia wykonujących prace biurowe. Zwykle odnosi się do ręki dominującej, choć w 60% ma przebieg obustronny [1]. Neuropatia ta jest spowodowana zwiększonym ciśnieniem w kanale nadgarstka wynoszącym ponad 30 mm Hg. Wraz ze wzrostem ciśnienia dochodzi do zmniejszenia przepływu krwi w naczyniach włosowatych nerwu pośrodkowego. Skutkiem tego może być zaburzenie jego prawidłowego odżywienia, wystąpienie dolegliwości bólowych lub parestezji [2]. W pierwszym etapie, gdy objawy nie są stałe i zbyt uciążliwe, pacjenci nie zgłaszają się do specjalisty w celu dokładniejszej diagnozy. Przy dłuższym, przetrwałym, utrzymującym się zwiększonym ciśnieniu w obrębie kanału nadgarstka dochodzi do zmian morfologicznych w strukturze nerwu, a dokładniej jego demielinizacji lub zwyrodnienia aksonalnego [3]. Gdy ciśnienie przekroczy 30 mm Hg u pacjentów pojawiają się łagodne objawy. Po przekroczeniu wartości ciśnienia 40–50 mm Hg w kanale nadgarstka dolegliwości stają się bardzo dokuczliwe i są oceniane przez pacjentów jako mocne lub silne [4].
Badanie podmiotowe
Każdy pacjent zgłaszający dolegliwości w obrębie nadgarstka i dłoni mogące sugerować występowanie zespół cieśni kanału nadgarstka powinien mieć wykonaną dokładną diagnostykę. Wywiad, testy prowokacyjne, ocena siły mięśniowej to tylko niektóre składowe podstawowego badania pacjenta z podejrzeniem tej neuropatii.
Badający podczas rozmowy z chorym powinien przed wszystkim zapytać o ból lub parestezję występujące w nocy oraz sprawdzić czucie [5–7]. U pacjentów z dolegliwościami o podłożu neurologicznym wykorzystywane są subiektywne i obiektywne metody badania. Do obiektywnych można zaliczyć: wizualno-analogową skalę bólu (visual analogue scale – VAS) służącą do oceny natężenia dolegliwości bólowyc...
Pozostałe 90% treści dostępne jest tylko dla Prenumeratorów
- 10 wydań czasopisma "Praktyczna Fizjoterapia i Rehabilitacja"
- Nielimitowany dostęp do całego archiwum czasopisma
- ...i wiele więcej!

Nowoczesna wiedza, którą od razu wykorzystasz w pracy z pacjentem.
Specjalistyczne czasopismo dla fizjoterapeutów, łączące aktualną wiedzę naukową z codzienną praktyką kliniczną.